Хронічна серцева недостатність у хворих похилого віку: особливості патогенезу, діагностики та фармакотерапії.
Л.Г. Воронков
Інститут кардіології ім. М.Д. Стражеска АМН України, Київ
Діагностика та лікування хронічної серцевої недостатності (ХСН) у похилому віці мають істотні особливості. Серед даного клінічного контингенту хворих зростає частка пацієнтів з ХСН, зумовленою переважно діастолічними розладами, коли фракція викиду лівого шлуночка (ЛШ) є відносно збереженою, також збільшується частота випадків постійної ми фібриляції передсердь. Значна частота супутньої патології і вікові зміни внутрішніх органів зумовлюють у таких хворих певні труднощі щодо клінічної діагностики ХСН та впливають на фармакодинаміку деяких ліків. У разі лікуванні діуретиками літніх людей слід мати на увазі підвищений ризик артеріальної гіпотензії, азотемії та ймовірність недостатнього утримання сечі. Особливостями застосування у таких пацієнтів інгібіторів ангіотензиноперетворювального ферменту є підвищений ризик азотемії, артеріальної гіпотензії та проблематичність досягнення рекомендованих цільових доз. Зважаючи на сповільнену елімінацію дигоксину в похилому віці, підтримувальні дози останнього, з метою запобігання інтоксикації дигіталісом, мають бути зниженими (0,0625-0,125 мг/добу). Бета-адреноблокатори (ББ) слід широко призначати хворим з ХСН, в т. ч. похилого віку. Єдиним спеціально спланованим багатоцентровим випробуванням ББ при ХСН у літніх людей є дослідження SENIORS (2004), в якому продемонстровано сприятливий вплив ББ III покоління небівололу на показники клінічного прогнозу пацієнтів з ХСН, старших за 70 років, незалежно від ступеня дисфункції ЛШ. Мультидисциплінарний підхід до диспансерного нагляду хворих з ХСН похилого віку дає змогу підвищити якість їхнього життя та знизити ризик повторних госпіталізацій.
Ключові слова: хронічна серцева недостатність, похилий вік, діагностика, дисфункція лівого шлуночка, інгібітори АПФ, бета-адреноблокатори.
Загальновідомо, що хронічна серцева недостатність (ХСН) поширюється пропорційно до віку - від 1-3 % серед 50-річних осіб до 8-14 % у людей, старших за 70 років [7, 37]. За результатами останніх досліджень - європейського IMPROVEMENT-HF (дані з 15 країн) та російського епідеміологічного ЕПОХА-О-ХСН, середній вік хворих з клінічно маніфестованою ХСН становить відповідно 70 та 69 років [1, 12]. З урахуванням Гауссівського закону розподілу значень ознак у великих вибірках, можна вважати, приблизно половина пацієнтів з ХСН мають вік за 70 років. Це найбільш "проблемні" для клініцистів хворі, про що свідчить гірша їхня виживаність та набагато вищі показники частоти й тривалості їхньої госпіталізаци порівняно з молодшими хворими. На частку осіб, старших за 70 років, припадає приблизно 2/3 усіх ліжко- днів з приводу ХСН [35, 63]. Зазначена ситуація певною мірою пов'язана з недоврахуванням особливостей патогенетичних механізмів, діагностики та лікування ХСН у похилому віці, про які йтиметься у цій публікації.
Особливості ХСН у віці за 70 років визначаються трьома кардинальними чинниками: 1) притаманними старінню специфічними фізіологічними змінами серцево-судинної системи; 2) характерними для похилого віку фізіологічними змінами інших органів та систем; 3) супутніми захворюваннями та розладами.
За даними С.Т Lien та співавторів (2002), частота супутньої патології в осіб віком від 65 до 98 років розподілилася таким чином: хвороби опорно-рухового апарату з больовим синдромом - 41 %, психоемоційні розлади (безсоння, депресія, збудження) - 39 %, когнітивні* розлади - 35-38 % (за різними шкалами оцінки), бронхолегенева патологія - 30 %, недостатнє втримання сечі - 29 %, цереброваскулярна патологія - 26 %, гіпотиреоїдний стан - 22 %, залізодефіцитна анемія - 14 %, цукровий діабет - 10 % [33]. Висока питома вага супутньої патології великою мірою визначає особливості діагностики та лікування літніх людей з ХСН.
Діагностична чутливість таких суб'єктивних ознак ХСН у стані спокою, як пароксизмальна нічна задуха та ортопное (відповідно 14 та 38 %), у хворих похилого віку є нижчою, ніж у загальній популяції пацієнтів з ХСН [33]. Причини цього вбачають у наявності у багатьох таких осіб когнітивних порушень, а також маскування зазначених симптомів снодійними засобами, які нерідко приймають похилі люди через безсоння [5]. У пацієнтів з ХСН похилого віку також спостерігається нижча (38 %) специфічність такої діагностичної ознаки, як задишка, оскільки остання буває і при бронхо-легеневій патології та анемії, які нерідко спостерігаються в них.
З когнітивними розладами пов'язують і той факт, що у 14 % осіб похилого віку об'єктивні клінічні ознаки застійної ХСН не супроводжуються суб'єктивними виявами. Лише чверть таких пацієнтів госпіталізують з приводу скарг, типових для ХСН, але майже половина їх потрапляє в стаціонар з інших мотивів (неврологічні розлади, падіння з травмуванням, хвороби опорно-рухового апарату, пневмонія тощо) [33]. Зважаючи на ці дані, варто наголосити на кончій потребі консультування інтерністом практично усіх хворих похилого віку, що потрапляють до стаціонару будь-якого профілю. Із зазначених причин у літніх хворих зростає роль ехокардіографічного дослідження як ключової ланки об'єктивізації діагнозу ХСН.
Вікові зміни серцево-судинної системи багато в чому зумовлюють особливості перебігу ХСН у похилому віці.
Мірою старіння через механізм апоптозу поступово зменшується кількість кардіоміоцитів
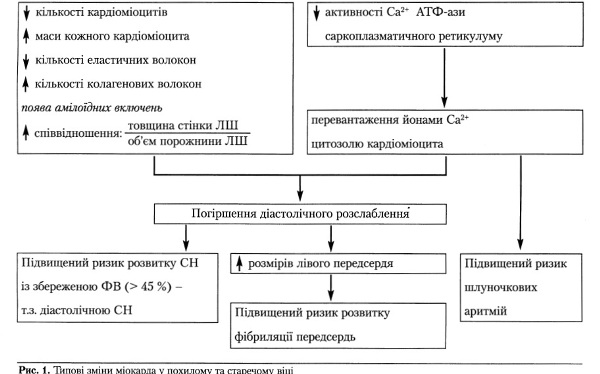
(приблизно на 35 %) між 30 та 70 роками [42]. Натомість, компенсаторно зростає маса кожного кардіоміоцита, внаслідок чого загальний об'єм цих клітин не змінюється [29,40]. Не зазнає істотних змін і загальна маса сполучної тканини в міокарді, але відбувається певна її якісна трансформація, яка полягає у зростанні частки колагену [32]. Індекс маси міокарда у похилих людей без артеріальної гіпертензії лишається без істотних змін [29, 40]. В найстаріших (понад 75-80 років) пацієнтів у міокарді починають виявляти амілоїдні включення [34]. Лівий шлуночок (ЛШ) людей похилого віку в нормі набуває рис концентричного ремоделювання, яке характеризується зменшенням об'єму порожнини та збільшенням товщини стінки без помітного зростання маси [27], що пов'язують з пропорційним віку зростанням післянавантаження на серце внаслідок вікових змін периферичних артерій - зростання жорсткості [32, 42]. На молекулярному рівні спостерігається насамперед зниження активності одного з ключових іонних насосів - Са2+-АТФ-ази саркоплазматичного ретикулуму (СР) [6,11, 32], який контролює "повернення" іонів Са2+ у СР під час релаксації. Зниження синтезу в міокарді протеїну Са2+-АТФ-ази СР, очевидно, є адаптивним механізмом, спрямованим на енергозбереження [42]. Втім, негативними наслідками зниження активності зазначеного насоса є перевантаження іонами Са2+ цитозолю кардіоміоцита та сповільнення активної релаксації шлуночків [41,50].
Основні показники систолічної та насосної функції серця - фракція викиду (ФВ) ЛШ, ударний та хвилинний об'єми серця - в процесі нормального старіння в стані спокою істотно не змінюються [25]. Водночас унаслідок згадуваних вище вікових змін міокарда на структурному та молекулярному рівнях спостерігається пропорційне віку погіршення як активного, так і пасивного розслаблення ЛШ [32]. Особливо потерпає активна релаксація останнього. Про це свідчить зниження раннього наповнення ЛШ у 70-річному віці порівняно з віком 30 років приблизно на 50 %, що супроводжується зменшенням співвідношення Е/А < 1 [34, 54].
Старіння супроводжується пропорційним віку зниженням толерантності до фізичного навантаження [57], яке насамперед зумовлене: 1) обмеженням хроно- та інотропного резервів серця внаслідок зниження чутливості міокардіальних бета-адренорецепторів [42, 55]; 2) енергодефіцитом міокарда, спричинюваним підвищенням кінцевосистолічного міокардіального стресу внаслідок підвищеного артеріального опору і, можливо, відносною коронарною недостатністю внаслідок зменшення в міокарді кількості капілярів [32, 40, 42]; 3) неможливістю повноцінної реалізації механізму Франка-Старлінга внаслідок зазначеного вище енергодефіциту та обмеження діастолічного наповнення ЛШ [25,32].
Зазначені вище вікові зміни, з одного боку, сприяють поширенню ХСН у людей похилого віку, з іншого - зумовлюють зростання ролі діастолічної дисфункції в її патогенезі [30]. Так, збережену систолічну функцію ЛШ спостерігали в 14,5 % випадків клінічно явної ХСН у осіб, молодших за 65 років, у 32,6 % - у осіб 66-75 років та у 49,6 % - у пацієнтів, старших за 75 років [39]. За даними інших авторів, діастолічна ХСН спостерігається приблизно у 50 % пацієнтів похилого віку [19], причому у віці за 80 років систолічна функція ЛШ зберігається у 70 % хворих з ХСН [26].
Характерною ознакою ХСН у похилому віці є збільшення кількості хворих з постійною формою фібриляції передсердь [20], що визначається вагомою роллю порушень діастолічної функції цієї когорти пацієнтів (рис. 1).
Однією з ключових ланок патогенезу ХСН вважається ендотеліальна дисфункція. Причинами пригнічення при ХСН синтезу ендотелієм азоту оксиду (N0) є сповільнення системного кровоплину, вільнорадикальний стрес, дія підвищених концентрацій ангіотензину II та прозапальних цитокінів [21]. Негативними для перебігу ХСН наслідками дисфункції ендотелію є обмеження контррегуляторної вазодилататорної відповіді, активація системного імунного запалення, підвищення ризику внутрішньосудинного тромбозу [52]. Останнім часом доведено, що при ХСН вищий ступінь ендотеліальної дисфункції асоціюється з гіршим 5-річним виживанням хворих [22]. Негативна роль ендотеліальної дисфункції у хворих з ХСН похилого віку особливо актуальна з огляду на пропорційне вікові погіршення NO-продукуючої функції ендотелію [61] та дії азоту оксиду на активне розслаблення ЛШ [58].
Як відомо, чинний стандарт фармакологічного лікування ХСН передбачає застосування насамперед діуретиків, інгібіторів АПФ (ІАПФ), бета-адреноблокаторів (ББ), антагоністів альдостерону, а також, за відповідними показаннями, дигоксину. Застосування цих препаратів у хворих на ХСН похилого віку має низку особливостей.
Діуретики. Терапія сечогінними засобами літніх хворих може супроводжуватися певними клінічними проблемами, а саме:
-
меншою ефективністю тіазидних діуретиків. Останні малоефективні за швидкості клубочкової фільтрації (ШКФ) < ЗО мл/хв [28, 51];
-
істотнішим ризиком артеріальної гіпотензії та азотемії на тлі активного діурезу, зумовленого петльовими діуретиками [16]. Тому не рекомендують починати лікування останніми одразу з великих доз. Слід також контролювати рівні артеріального тиску та креатиніну плазми;
-
недостатнім утриманням сечі у третини літніх хворих. Це передбачає можливість катетеризації сечового міхура на період найактивнішої терапії діуретиками;
-
ймовірністю в чоловіків вираженої гіпертрофії передміхурової залози, в т. ч. не діагностованої раніше. З цього випливає доцільність їхнього консультування урологом та, за потреби, тимчасової катетеризації сечового міхура на період активного діурезу.
Інгібітори АПФ. Дані метааналізу 5 найбільших багатоцентрових досліджень ефективності ІАПФ при ХСН та післяінфарктній систолічній дисфункції ЛШ свідчать, що їхній позитивний вплив на ризик смерті, реінфаркту міокарда та повторних госпіталізацій не залежить від віку пацієнта [2З]. Водночас з віком зростає ймовірність виникнення асоційованих з прийомом ІАПФ ортостатичної артеріальної гіпотензії і, особливо, азотемії та гіперкаліємії [З1, ЗЗ]. Субаналіз багатоцентрового дослідження ATLAS (1999) засвідчив, що на тлі приймання лізиноприлу хворими віком понад 70 років артеріальна гіпотензія спостерігається приблизно в 1,5 рази частіше, а азотемія та гіперкаліємія — удвічі частіше, ніж у лікованих аналогічними дозами лізиноприлу пацієнтів віком до 70 років [49]. Тому потрібен особливо ретельний контроль АТ і відповідних лабораторних показників у хворих похилого віку під час титрування дози ІАПФ.
Цільових доз ІАПФ у літніх хворих з ХСН вдається досягати рідше, ніж у молодших пацієнтів [16, 46]. Втім, не відомо, чи можуть офіційно рекомендовані цільові дози ІАПФ розглядатися як оптимальні для пацієнтів цієї вікової категорії, адже зазначені рекомендації грунтуються на даних тих багатоцентрових досліджень (SOLVD Treatment, VeFT II, ATLAS), в яких середній вік пацієнтів був значно нижчим, коливаючись між 61 та 64 роками [17, 44, 60].
Дигоксин. Як відомо, тривале приймання дигоксину істотно не впливає на ризик смерті хворих з ХСН, але, натомість, достовірно знижує частоту повторної госпіталізації з приводу СН [59].
Результати цього дослідження також засвідчили, що зазначена сприятлива дія дигоксину не залежала від віку пацієнтів, але водночас пропорційно вікові зростав ризик інтоксикації дигіталісом [48]. Остання обставина пов'язується з фізіологічним зниженням ниркової клубочкової фільтрації, яке призводить до сповільнення елімінації дигоксину [9]. Саме тому, згідно із рекомендаціями Європейського товариства кардіологів, підтримувальна доза дигоксину у хворих похилого віку має становити 1/4-1/2 від звичайної для пацієнтів молодого та зрілого віку, а саме 0,0625-0,125 мг/добу [28].
Бета-адреноблокатори. Саме із запровадженням цього класу препаратів у практику лікування ХСН пов'язаний найвідчутніший прогрес щодо поліпшення тривалого виживання цієї категорії хворих [1З, 5З]. До останнього часу до офіційно рекомендованих для застосування у хворих з ХСН препаратів належали лише карведилол, бісопролол та спеціальна ретардна форма метопрололу- сукцинату (CR/XL) [З, 28]*. Чинні рекомендації щодо призначення саме наведених вище препаратів хворим з ХСН та систолічною дисфункцією ЛШ грунтуються переважно на переконливих результатах 4 масштабних багатоцентрових досліджень - USCP та COPERNICUS (карведилол), CIBIS-II (бісопролол) і MERIT-HF (метопролол CR/XL). Було продемонстровано, що додавання вказаних ББ до базисної терапії ІАПФ та діуретиком з тривалим (від 6 до 21 міс) прийомом знижує ризик смерті таких пацієнтів (на З4-65 %) і ризик госпіталізацій (на 18-27 %) [8, З6, 4З, 45]. Втім середній вік хворих, що увійшли у зазначені дослідження, коливався від 58 (USŒ) до 64 років (MERIT-HF). Це є підставою для певних сумнівів щодо коректності автоматичної екстраполяції згаданих результатів на старшу (за 70 років) вікову групу пацієнтів з ХСН. Попри публікацію результатів досліджень, у яких повідомлялося про адекватну клінічну переносність більшістю пацієнтів старших вікових категорій з ХСН тривалої блокади бета-адренорецепторів, зокрема, за допомогою карведилолу [10, 18], відсутність відповідного спеціально спланованого багатоцентрового дослідження певною мірою гальмувала подолання консерватизму лікарів щодо призначення ББ людям похилого віку з ХСН.
Ситуація змінилася після завершення у 2004 р. мультицентрового дослідження SENIORS, у якому вивчали вплив нового ББ небівололу на клінічний прогноз ХСН у людей віком за 70 років.
Вибір згаданого препарату для подібного дослідження не випадковий, з огляду на такі особливості його фармакологічної дії.
-
Найбільша b1-селективність з усіх ББ, що нині застосовують у клініці. Так, співвідношення ступенів блокування (Ь1- та Ь2-рєцєпторів для небівололу становить 288-293 проти 26 для бісопрололу, 25 - метопрололу, 15 - атенололу, 1,9 - пропранололу [14, 15]. Зважаючи на істотний відсоток бронхообструктивної патології у хворих похилого віку з ХСН, ця характеристика доволі важлива з позицій безпечності його застосування у цієї категорії пацієнтів.
-
Здатність збільшувати клітинами ендотелію синтез азоту оксиду [4]. Ця властивість небівололу створює передумови для нормалізації ендотеліальної функції, погіршення якої характерне як для синдрому ХСН, так і процесу старіння. За нашими даними, 12-тижневе застосування небівололу при ХСН та ФВ ЛШ < 40 % супроводжувалося достовірним зростанням величини приросту діаметра плечової артерії під час проби з реактивною гіперемією, як маркера ендотелієзалежної вазодилатації [2]. Паралельно спостерігали істотне (приблизно вдвічі) зниження концентрації циркулюючого тумор-некротичного фактора альфа [62] - показника системної імунозапальної відповіді, тісно асоційованої при ХСН з ендотеліальною дисфункцією [21]. NO-стимулювальний потенціал небівололу вбачається також корисним з позицій подолання за його допомогою порушень релаксації ЛШ [38], роль яких при ХСН значно зростає.
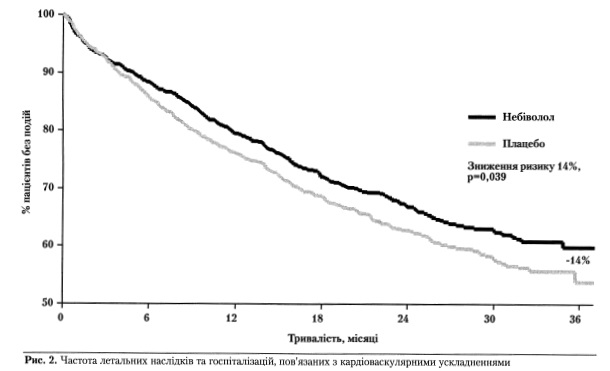
У дослідження SENIORS увійшло 2128 хворих з ХСН віком понад 70 років (у середньому - 76,1). У понад третини з них була відносно збережена ФВ ЛШ ( > 35 %). Пацієнтів було рандомізовано на дві приблизно однакові групи. В одній з них на додаток до стандартного лікування ХСН, основу якого складали діуретик та ІАПФ, призначали небіволол (1067 осіб), другій - плацебо (1061 хворий). Небіволол титрували, починаючи з дози 1,25 мг/добу, 16 тиж до цільової дози 10 мг, якої вдалося досягти у 64,5 % хворих. У кінці тривалого (в середньому 21 міс) спостереження основний показник ефективності лікування (первинна кінцева точка) - кількість випадків смерті або госпіталізацій через серцево-судинні порушення - у пацієнтів, що отримували небіволол, виявився на 14 % нижчим, ніж у групі з плацебо (рис. 2). Ця різниця була статистично достовірною (р = 0,039). Причому зазначений сприятливий вплив небівололу на клінічний перебіг ХСН істотно не залежав від віку та ступеня систолічної дисфункції ЛШ (ФВ < або > 35 %) [24]. Ризик раптової смерті хворих, що лікувалися небівололом, виявився на 38 % нижчим, ніж у групі з плацебо. У молодшій (70-75 років) групі пацієнтів зі значно зниженою ФВ ЛШ ( < 35 %), в яку входило до 700 осіб, ступінь зниження загальної смертності на тлі приймання небівололу порівняно з плацебо дорівнював 38 %, що є по суті ідентичним з результатами застосування бісопрололу та метопрололу CR/XL в дослідженнях CIBIS II та MERIT-HF у хворих з практично аналогічною систолічною дисфункцією ЛШ, але молодшого віку. Про хорошу клінічну переносність небівололу пацієнтами похилого віку свідчило те, що не помічено істотної різниці в частоті зареєстрованих побічних реакцій (за винятком брадикардії) в групах з небівололом та плацебо [24].
Результати дослідження SENIORS обгрунтовують клінічну доцільність тривалої бета-адреноблокади за допомогою небівололу у хворих похилого віку з ХСН, незалежно від ступеня дисфункції ЛШ.
Зважаючи на нерідко знижений "комплаєнс" пацієнтів,* істотну ймовірність виникнення або загострення супутньої внутрішньої патології та підвищений ризик побічних ефектів медикаментозної терапії, хворі з ХСН похилого віку потребують підвищеної уваги в процесі диспансерного спостереження. Останнє передбачає: а) у міру можливості частіші повторні огляди; б) патронажні візити медсестри; в) регулярну співпрацю з лікарем родичів пацієнта. Запроваджений у багатьох західних країнах мультидисциплінарний підхід до курації хворих похилого віку з ХСН в амбулаторних умовах, який передбачає визначення їх клінічного стану, медсестринську опіку та щотижневе відвідування лікаря для оцінки стану й ефективності реабілітаційних заходів, дає змогу поліпшити якість життя таких пацієнтів та знизити потребу в повторній госпіталізації [33, 47, 56]. Контакт близьких родичів таких пацієнтів з лікарем щодо контролювання ознак СН та регулярного приймання медикаментів у домашніх умовах вбачається одним із ключових моментів успішної курації поза межами стаціонару.
Endothelial |32-adrenergic receptor mediated nitric oxide producti on // Circulation.- 2000.- Vol. 102.- P. 677-687.
31 Knight E.L., Glynn R.J., Me Intyre K.M. et al. Predictors of decre ased renal function in patients with heart failure during angiotensin-converting enzyme inhibitor therapy: results from the studies ofleft ventricular dysfunction (SOLVD) // Am. Heart J.- Vol. 138 (5Ptl).- P. 849-855.